- Телефоны:
- 097 703-03-03
- 050 410-72-39
Научные статьи
доктора
Super User
Мужское бесплодие
Мужское бесплодие – одна из ключевых проблем андрологии. В среднем, до 20% браков бесплодны. Мужское бесплодие занимает до 40 - 50% причин бесплодного брака.
ОСНОВНЫЕ ПРИЧИНЫ МУЖСКОГО БЕСПЛОДИЯ:
1. Нервно – психический фактор (0,05%)
- тяжелая психическая травма нередко приводит к олиго- и азооспермии
- сотрясение головного мозга
- острые и подострые нейроинфекции
- травма спинного мозга
- повреждение вегетативной нервной системы
- повреждение n. ileoinguinalis при грыжесечении приводит к атрофии яичка
- вторичная невротизация (17-37%)
2. Врожденные и генетические причины (4-5%)
- синдром Del Castillo
- синдром Клайнфельтера
- синдром анорхизма и другие формы врожденного гипогонадизма
3. Инфекционно – токсический фактор (8,5 – 36%)
- простатит 36%
- эпидемический паротит; часто осложняется острым орхитом у 15% - 18% больных
- острый орхит наблюдается (редко) при брюшном тифе, паратифе, бруцеллезе, гриппе, сыпном тифе, малярии, туберкулезе, бруцеллезе, пневмонии, сепсисе
- венерические (ИППП) заболевания, вызванные следующей инфекцией:
- хламидии -40,5%
- уреаплазмы -25,8%
- микоплазмы – 8,6%
- герпес 4,9%
- гарднереллы 3,7%
- смешанная хламидийно - уреаплазменная инфекция 17%
- трихомониаз как моно - инфекция 10,5%
- смешанная трихомонадная и бактериальная инфекция 89,5%.
- вирус герпеса внедряется в структуру сперматозоида, поражая его.
4. Экзогенные интоксикации
- свинец, ртуть, марганец, фосфор, сероуглерод, этиленамин, аммиак, бензол, гранозан, органические перекиси, выхлопные газы, кадмий, этиленгликоль, растворители, наркотические газы, закись азота.
5. Лекарственные препараты
- сульфаниламиды, нитрофураны, канамицин, стрептомицин, тетрациклин, макролиды, цефалоспорины, калиевая соль пенициллина, триметоприм, гормоны (андрогены, эстрогены, кортизон, антиандрогены, тестостерон в неадекватных дозах, хорионический гонадотропин при гипергонадотропных состояниях), тиоурацил, актиномицин, цитостатики ( винкристин, митотан, метотрексат, циклофосфамид).
6. Привычные интоксикации
- алкоголь
- табак
- наркотики.
7. Алиментарный фактор
- недостаточное питание, голодание частичное или полное
- поливитаминная недостаточность (А, С, Д, Е, Р, В)
- недостаточность незаменимых аминокислот (аргинина, триптофана, лизина, метионина, лейцина)
8. Ионизирующее излучение
- гамма-излучение (временное – 1 на год) - стерилизирующая доза – 250 Rg, необратимое бесплодие при 500Rg.
- рентген - исследование (защита гениталий)
- радиоактивные исследования
- воздействие токов высокой частоты
9. Химические мутагены часто поражают генетический аппарат клеток сперматогенеза (может привести к хромосомным болезнях у потомства)
10. Нарушение функции эндокринных желез (эндокринопатии): щитовидной, эпифиза, гипофиза, надпочечников, поджелудочной желез
11. Заболевания внутренних органов, принимающих активное участие в активном метаболизме андрогенов
- заболевания печени: гепатиты, циррозы
- заболевания почек: хроническая почечная недостаточность (ХПН).
- заболевания легких: хронические пневмонии, бронхоэктазы
- заболевания предстательной железы (простатиты, простатовезикулиты, гиперплазия предстательной железы, реже рак).
12. Влияние высокой и низкой температур
- горячие цеха: пекари, литейщики, кочегары
- горячие грязи и озокерит при продолжительной воздействии на клетки Лейдига
- местное повышение температуры наблюдается при варикоцеле, грыже, водянке яичка (гидроцеле), крипторхизме (при этом присоединяется нарушение гемодинамики, механическое давление, аутоиммунные процессы, гипоксия).
- воздействие низких температур также неблагоприятно.
13. Сосудистые нарушения
- ишемия, гипоксия наблюдается при пахово-мошоночных грыжах, варикоцеле (до 30-40%). 50% больных варикоцеле имеют нормальные спермограммы.
14. Травма
- травма яичка приводит к ишемии его тканей от сдавления гематомой сосудов яичка. Затем возникает рубцевание и атрофия яичка, рубцевание семявыносящих путей, аутоиммунная аспермия
- операции на оболочках яичка или при грыжесечении могут нарушить гемодинамику органа, случайную перевязку сосудов или семявыносящего протока, вызвать атрофию яичка.
15. Нарушению гематотестикулярного барьера способствуют
- переохлаждение, перегревание, ишемия, травмы, общие инфекционные болезни, ИППП, и их осложнения, такие как простатовезикулит и эпидидимит, оперативные вмешательства (грыжесечения, вазэктомия, вазостомия, орхипексия), авитаминоз, голодание. Нарушение гематотестикулярного барьера приводит к образованию антител в крови к сперматогенному эпителию семенных канальцев, являясь причиной аутоиммунного бесплодия.
16. Профессиональные вредности
- водители автотранспорта
- работа на химических предприятиях
- работа в условиях СВЧ
Сочетание 2 или более факторов бесплодия выявляется до 30% случаев.
Успех терапии бесплодия в браке зависит от тщательности обследования обоих супругов и точности установленного диагноза. Для выяснения причин бесплодия супруги должны посетить врача не менее 5-6 раз, а обследование занимает от 3 месяцев до несколько лет. При неустановленных факторах патозооспермию классифицируют как идиопатическую (необъяснимую).
КЛАССИФИКАЦИЯ МУЖСКОГО БЕСПЛОДИЯ
Секреторное бесплодие (гипогонадизм)
При секреторном бесплодии гормональный фактор играет ведущую патогенетическую роль.
Для решения вопроса о тактике лечения необходима дифференциальная диагностика между тестикулярной (характерен высокий уровень ФСГ) и обтурационной (характерен нормальный уровень ФСГ и Т) аспермией.
1. Первичный гипергонадотропный гипогонадизм:
А. Врожденный
Б. Приобретенный
2. Вторичный гипогонадотропный гипогонадизм:
А. Врожденный
Б. Приобретенный
Экскреторно – токсическое бесплодие (ЭТБ)
В патогенезе патоспермии при ЭТБ участвуют такие взаимосвязанные патогенетические факторы:
- Инфекционно – токсический - (на почве предшествующей специфической или неспецифической воспалительной или другой интоксикации придаточных половых желез и семявыносящих путей, таких как хронический простатовезикулит, уретропростатит, уретропростатовезикулит с характерной для каждого заболевания клиникой). Патогномоничным для экскреторно- токсического бесплодия является астенозооспермия (нарушение подвижности), пиоспермия (лейкоцитоспермия), спермагглютинация, наличие слизи, бактерий, спермагрегация, увеличение количества сперматозоидов с дефектами, в частности хвоста. При длительном воспалительном процессе присоединяются корреляционные изменения в функционировании Г-Г-Г- системы и олигозооспермия различных степеней:
- Экскреторно – обтурационный - (при обтурации семявыносящих путей врожденного или приобретенного генеза, врожденного недоразвития
придатков яичка или семявыносящих путей, других пороках развития (гипо- и эписпадии). Диагностика экскреторно- обтурационного бесплодия основывается на наличии аспермии, на анамнестических данных (перенесенный дифферентит, эпидидимит двусторонний) и пальпаторном выявлении признаков хронического воспаления придатка яичка либо его отсутствия при пальпации семенного канатика (аплазия) - Иммунологический
- Гормональный
Сочетанное бесплодие
Наиболее сложная форма мужского бесплодия, в основе ее лежит сочетание секреторно- эндокринного фактора, обусловленного одной из форм врожденного или приобретенного гипогонадизма, и экскреторного фактора. В клинической картине превалирует один из факторов, каждый из которых усугубляет репродуктивную функцию пациента. Сочетанное бесплодие сопровождается выраженной андрогенной недостаточностью, выявляемой клинически и лабораторно, тяжелыми степенями олигозооспермии вплоть до аспермии, иммунологическими нарушениями. Сочетанное бесплодие протекает:
- С превалированием секреторного компонента
- С превалированием экскреторного компонента
Иммунологическое бесплодие
Частота иммунологического бесплодия достигает 10-15%. Очень часто таким парам выставляют диагноз «бесплодие неясного генеза».
Диагностика основана на обнаружении в сыворотке крови супругов, эякуляте, цервикальной слизи антиспермальных, спермоиммобилизирующих, спермагглютинирующих, спермолизирующих антител. Механизм влияния антиспермальных антител на репродуктивную функцию проявляется следующим образом:
- Нарушение сперматогенеза, приводящее к олиго-, терато- и азооспермии
- Снижение или подавление подвижности сперматозоидов:
- агглютинация в сперме
- нарушение миграции через канал шейки матки, саму матку и маточные трубы
- деструкция сперматозоидов в половых органах женщины посредством воздействия активированного комплемента
- Подавление процесса взаимодействия гамет:
- капацитации и акросомальной реакции
- связывания и пенетрации
- связывания сперматозоидов с оолеммой
- слияния пронуклеусов
- Трубно – перитонеальный фактор:
- наличие антиспермальных АТ в маточных трубах
- присутствие АТ в перитонеальной жидкости
- нарушения перистальтики маточных труб
- Блокирование процесса имплантации эмбриона
Факторами, стимулирующие иммунный ответ у женщин являются:- - ИППП (трихомониаз, гонорея, хламидиоз, микоуреаплазмоз, генитальный герпес)
- - вагинит, цервицит, эндометрит, сальпингоофорит
- - генитальный эндометриоз
- - отягощенный аллергологический анамнез.
БИОЛОГИЧЕСКИЕ ПРОБЫ:
Проба на совместимость и пенетрационную способность спермиев (Шуварского – Гуннера)(Симса – Гунера) – посткоитальный тест (ПКТ). При отрицательной пробе Шуварского – Гуннера проводится проба Курцрока – Миллера. При отрицательной пробе Курцрока – Миллера проводится проба по Буво и Пальмеру.
КЛИНИЧЕСКИЕ МЕТОДЫ ДИАГНОСТИКИ:
- Сбор анамнеза (первичный опрос), осмотр, пальпация
- Общее медицинское обследование
- Обследование мочеполовой системы
ЛАБОРАТОРНО – ДИАГНОСТИЧЕСКИЕ МЕТОДЫ:
- Спермограмма (при условии нормоспермии – однократно, при патозооспермии – 2-3 раза в течении месяца.
- Определение антиспермальных антител (МАR – тест), оценка акросомальной реакции сперматозоидов
- Цитологическое исследование секрета предстательной железы и семенных пузырьков (косвенными признаками наличия ИППП и простатита является повышение количества лейкоцитов в секрете более 10 в поле зрения, в сперме более 5 в поле зрения (или более 1,0 х 10 ( 6 мл), увеличение pH, наличие трихомонад или диплококков, слизи, вязкости спермы более 1-2 см, увеличения времени разжижения спермы, агглютинации сперматозоидов, изменения содержания лимонной кислоты, цинка, фруктозы.
- Посев спермы на трихомониаз (Tr. vaginalis) (In Pouch TV, ВioMed Diognostics, Inc, США).
- После лечения трихомониаза посев спермы на гонорею (N.gonorrhoeae) ( In. Tray GC, BioMed Diagnostics, Inc, США).
- Исследование на хламидиоз, микоуреаплазмоз, ЦМВ- инфекцию, HPV) методами ПЦР, ЛЦР, ИФА, РИФ
Диагностика ИППП включает комплекс, состоящий из изучения жалоб пациента, анамнеза жизни и заболевания, выяснения количества половых партнеров с незащищенным сексом. - УЗИ органов малого таза и органов мошонки (в т.ч. с использованием допплерографии)
Варикоцеле – распространенность в популяции – 10-16%. Причиной бесплодия является в 14,9% случаев.Механизм патологического воздействия варикоцеле на сперматогенез:
- венозный застой снижает перфузию яичка и способствует его ишемии и гипоксии
- нарушается температурный режим яичка
- поступающие в яичко вазоактивные вещества (норадреналин) вызывает спазм сосудов и ишемию органа
- расширенные вены механически сдавливают яичко и семявыносящие пути, что проявляется уменьшением объема яичка
- в условиях венозного застоя нарушается функция клеток Сертоли, развивается атрофия семенных канальцев
- повреждение гематотестикулярного барьера создает условия для развития аутоиммунного процесса и возникновения аутоиммунного бесплодия
- УЗИ щитовидной железы, надпочечников
- Гормональный скрининг: ФСГ, ЛГ, Тестостерон (общий и свободный), Пролактин (ПРЛ), Естрадиол (Е2), ТТГ, Т3(своб), Т4 (своб), АТ к тиреоглобулину и микросомальной фракции тироцитов.
- Медико – генетическое исследование
Показаниями для проведения медико – генетического обследования выступает олиго-, терато-, азооспермия и их сочетание. Обследуют кровь, эякулят или биоптат яичка. Хромосомная патология у мужчин выявляется в 4-13% случаях. - Рентгенологические методы и КТ (МРТ) органов брюшной полости, малого таза и черепа (по показаниям).
- Тестикулярная биопсия. Данное исследование считается завершающим; его выполняют при идиопатической азооспермии. Применяют закрытый (пункционный, чрезкожный) и открытый (более информативный) варианты биопсии.
Принцип лечение экскреторно – токсического бесплодия (ЭТБ):
1 Этап: 1-2 курса комплексного противовоспалительного лечения хронического уретрита, простатита, везикулита, эпидидимита, орхита, дифферентита - заболеваний и ИППП, явившихся причиной патоспермии до фазы длительной ремиссии.
2 Этап: Стимуляция подвижности сперматозоидов. Эффективность лечения в среднем составляет 70-80%. При неэффективности – внутриматочная инсеминация спермой мужа (ВМИ), при ее неэффективности – использование ВРТ.
Принцип лечения экскреторно – обтурационного бесплодия:
1 Этап: комплексная противовоспалительная терапия
2 Этап: пластическая операция на семявыносящих путях.
При врожденной агенезии рекомендуется ВМИ спермой донора, в случае сохранения сперматогенеза – ВРТ (ICSI) при условии наличия овуляции у супруги. При неблагоприятных условиях – усыновление ребенка.
ПРИ СЕКРЕТОРНОМ БЕСПЛОДИИ – гормонотерапия.
ПРИ СОЧЕТАННОМ БЕСПЛОДИИ – лечение назначается в зависимости от превалирования секреторного или экскреторного – токсического компонента.
При лечении иммунологического бесплодия:
1 Этап - десенсибилизирующая терапия
2 Этап – ВМИ спермой мужа
3 Этап – при отсутствии эффекта – использование ВРТ.
Если у вас остались вопросы
по мужскому бесплодию или возникла срочная необходимость в личной консультации,
жду ваших вопросов, звонков.
В Киеве консультации, обследования по проблеме мужского бесплодия можно пройти по адресам, указанным в контактах.
Будьте здоровы и берегите себя!
Ваш доктор Манжура А.И.
Гонорея (триппер): причины, симптомы и лечение
Гонорея (триппер) – это частое и трудно контролируемое, социально значимое венерическое заболевание, передающееся почти исключительно половым путем от человека к человеку. Вызывает в острой форме гнойное воспаление половых органов, что приводит к серьезным осложнениям. Возбудителем гонореи является грамотрицательный диплококк Neisseria gonorrhoеae, именуемое как гонококк. Известен в медицине с 1879 года. Чаще всего гонореей болеют лица, которые имеют случайные или непостоянные половые связи без презерватива. Социальная значимость гонококковой инфекции обусловлена неблагоприятным влиянием, которое она оказывает на демографические показатели, поскольку она существенно повышает частоту мужского и женского бесплодия. Механизм передачи гонореи – контактный, путь – половой, крайне редко – бытовой. Источником заражения чаще всего является больной человек, страдающий хронической торпидной или бессимптомной формой гонореи, не знающий о наличии у него инфекции, практикующий частые половые связи с постоянной сменой половых партнеров и не использующих презервативы.
У мужчин чаще всего проявляется острым уретритом, тогда как у женщин гонококковая инфекция в большинстве случаев вызывает эндоцервицит. Бессимптомно и торпидно гонорея протекает у мужчин до 30-48%, у женщин до 50-94%, особенно часто при локализации в глотке и прямой кишке.
Восприимчивость к гонорее очень высокая. При однократном половом контакте с больной гонореей женщиной мужчина инфицируется в 20 -25% случаев, женщина же после однократного полового контакта с больным мужчиной – в 50-90% случаев. Из-за общности эпидемиологических характеристик с другими ИППП гонорея, как моноинфекция, регистрируется редко. От 40% до 62% больных гонореей заражены двумя и более возбудителями ИППП: с Ch. Trachomatis и Tr.vaginalis -до 60%-80%, с C. Albicans у женщин – в 50% (этим объясняется частая хроническая молочница у женщин с N.G., с G. Vaginalis – 17%).
При одновременном заражении гонореей и другими ИППП удлиняется инкубационный период, изменяется клиническое течение заболевания, нарушается иммунологическая реактивность, затрудняется его клиническая и лабораторная диагностика, вследствие чего больные длительное время остаются без соответствующего лечения. Это способствует появлению более тяжелых осложнений и учащению рецидивов. При ассоциации гонококков с трихомонадами, хламидиями и другими ИППП, усиливается патогенность каждого микроба, при этом один из возбудителей может персистировать не только в клетках фагоцитах, но и в других микроорганизмах и простейших (резервация гонококков влагалищной трихомонадой с сохранением жизнеспособности). Причинами неудач лечения гонореи может быть изменчивость гонококков, появления микроорганизмов с теми или иными дефектами клеточной стенки, вплоть до образования L форм, способность гонококков образовывать микрокапсулу, затрудняющую фагоцитоз и часто являющуюся одним из фактором вирулентности. Поэтому частота рецидивов гонореи при наличии смешанной инфекции с хламидиями, трихомонадами и уреаплазмами достигает 40%.
Активизация ИППП, (в т.ч. обратной реверсии с L форм в исходные виды бактерий), что ассоциируется с клиническим обострением и рецидивом заболевания, обусловлено:
- состоянием иммуносупрессии, которое может быть патологическим (переохлаждение, перегревание, инсоляция, гриппоподобные состояние, прием алкоголя и безалкогольных газированных напитков, острой, соленой, маринованной пищи, стресс)
- физиологическим, нередко связано с изменением гормонального баланса в организме (момент овуляции и усиления эстрогеновой активности, после менструации).
- состоянием организма после полового акта
- наличие полиэндокринопатологии
- суперинфекции условно патогенной флорой нового полового партнера
- проведение инвазивных урологических и гинекологических процедур.
Особую эпидемиологическую угрозу представляют больные гонореей, инфицированные ВИЧ, что обусловлено повышением при гонорее концентрации ВИЧ в эякуляте и секрете влагалища в 8 раз, по сравнению с только ВИЧ инфицированными.
Входными воротами инфекции служат цилиндрический эпителий уретры, шейки матки, прямой кишки и конъюнктивы глаза. Гонорейное же поражение органов, покрытых плоским эпителием, возможно при нарушении его целостности под воздействием механических или химических травм, мацераций гноем и ряда других факторов.
Инфекция слизистой оболочки включает адгезию, инвазию, размножение и перенос возбудителя в субэпителиальные ткани.
Выделяют свежую гонорею (с давностью заболевания до 2 месяцев), которая по течении делится на стадии: острую, подострую и торпидно протекающую (малосимптомную), хроническую (с давностью более 2 мес), обычно протекающую торпидно, обостряясь под влиянием провоцирующих факторов, а также ассимптомную гонорею, при которой носительство гонококков на поверхности слизистой оболочки не вызывает воспалительной реакции.
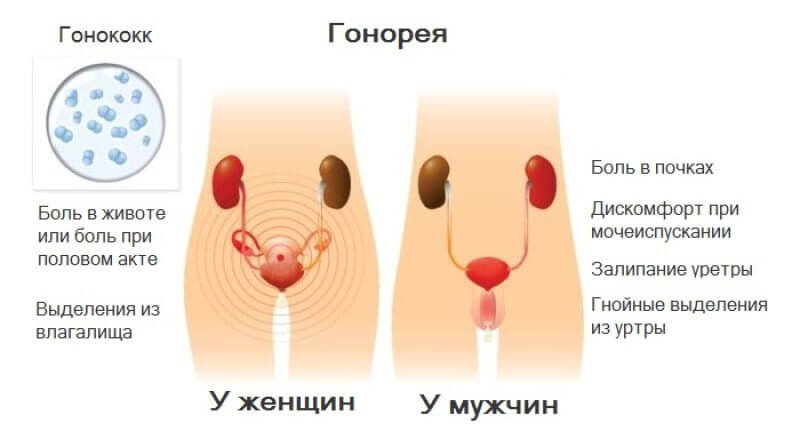
Основные жалобы у женщин:
- Вагинальные и или цервикальные слизисто – гнойные выделения
- Дизурия
- Боли внизу живота
- Диспареуния
- Боли и выделения из прямой кишки.
Основные жалобы у мужчин:
- Гнойные выделения из уретры
- Дизурия
- Боли в уретре
- Боли в промежности с иррадиацией в прямую кишку
- Боли и выделения из прямой кишки.
Основные проявления гонореи у новорожденных:
- Поражение глаз, ринит, вульвовагинит.
Основные проявления острой гонорейной инфекции у женщин:
- уретрит
- цервицит
- вульвовагинит, вестибулит, бартолинит.
Основные проявления острой гонореи у мужчин:
- уретрит
- баланопостит.
У мужчин и женщин: конъюнктивит, иридоциклит, проктит, фарингит с поражением глотки, миндалин, языка, десен.
Основные проявления острой гонореи у детей:
- уретрит, вульвовагинит, конъюнктивит, проктит, фарингит, артриты.
Основные проявления гонореи у новорожденных:
- офтальмия
- вульвовагинит.
Исключительно редко встречается диссеминированная гонококковая инфекция в виде сепсиса, миокардита, менингита, артрита, бурсита, синовита, теносиновита, остеомиелита.
Осложнения гонорейной инфекции у женщин (нижнего отдела мочеполовой системы):
- хронический уретрит
- хронический цервицит – наиболее частое проявление гонококковой инфекции. При хронической течении отмечается наличие эрозий шейки матки, ретенционных кист шейки матки (ovuli Nabotti, O.N.)
- абсцесс бартолиниевой железы.
Верхних отделов мочеполовой системы(ВЗОМТ):
- эндометрит
- сальпингит с частой облитерацией труб
- тубоовариальный абсцесс
- пельвиоперитонит с развитием спаечного процесса в малом тазу и возможной эктопической(внематочной) беременностью
- перигепатит (синдром Фитц - Хью – Кертиса)
- бесплодие.
Осложнения гонореи у мужчин:
- уретрит (парауретрит, тизонит, литтреит, морганит, парауретральный абсцесс, колликулит, катаральный, интерстициальный, кистозный, атрофический)
- баланит, баланопостит
- фимоз, парафимоз
- стриктура уретры (одиночные или множественные, по форме кольцевидные, серповидные, петлистые, узловатые различной длины и диаметра)
- лимфангоит, лимфаденит
- эпидидимит, орхоэпидидимит (острый, подострый, хронический). Иногда сочетаются с дифферентитом и фуникулитом. Часто могут осложняться нарушением проходимости придатка и развитием обтурационного бесплодия и (реже) аутоиммунного бесплодия.
- простатит (острый, подострый, хронический простатит, катаральный, фолликулярный, паренхиматозный) протекает без лечения неопределенно долго и его течение сопровождается обострениями. Рецидивы простатита могут быть вызваны приемом алкоголя, острой , соленой, консервированной пищи, переохлаждением или перегреванием, дизритмией половой жизни, незащищенными половыми контактами.
- везикулит часто сочетается с простатитом и эпидидимитом. Выделяют катаральный, глубокий, эмпиему семенных пузырьков, перивезикулит.
- бесплодие.
Диссеминированная гонококковая инфекция(системные осложнения у мужчин и женщин):
- артрит, теносиновит
- поражение кожи
- эндокардит, миокардит, перикардит
- менингит, сепсис
- аноректальная гонорея, мочевого пузыря, мочеточников, почек, рта(60-80%), носа, уха, глаз, гортани протекает ассимптомно.
Клинические проявления гонореи за последние десятилетия претерпели ряд существенных изменений. В частности, нерациональная терапия антибактериальными препаратами (включая самолечение) и, как следствие этого, возрастание устойчивости гонококков к ним, через повышение количества плазмидо - обусловленной продукции В лактамазы.
Показания к обследованию на гонорейную инфекцию
У мужчин:
- наличие жалоб на гнойные или слизисто-гнойные выделения из уретры, зуд в уретре
- симптомы дизурии
- наличие воспалительных изменений в области наружного отверстия уретры, парауретральных ходов
- наличие болей в области придатка яичка и (или яичка)
- наличие болей или выделений из прямой кишки, признаки проктита
- наличие признаков воспаления предстательной железы
- наличие признаков конъюнктивита
- наличие в анамнезе незащищенных половых актов
- наличие в анализах трихомониаза, после лечения последнего (или других ИППП)
- бесплодие.
У женщин:
- наличие воспалительных заболеваний мочеполовой сферы, гнойных или слизисто-гнойных выделений из влагалища, проявлений проктита, вульвовагинита, цервицита.
- воспалительные заболевания органов малого таза (ВЗОМТ, гидро- или пиосальпингс, эндометрит, аднексит) спаечный процесс органов малого таза.
- наличие жалоб на появившиеся субъективные расстройства в области половых органов (зуд, жжение при мочеиспускании, боли внизу живота, усиление белей, кровянистые выделения)
- наличие эрозии или дисплазии шейки матки
- наличие кист шейки матки (ovula Nabotti,O.N)
- наличие в анализах трихомониаза (особенно после лечения последнего) или других ИППП
- наличие Т2,Т3 цитологических типов мазков
- наличие признаков конъюнктивита
- незащищенных половых актов
- бесплодие, привычные выкидыши в сроке до 12 недель (замершая, неразвивающаяся беременность), преждевременные роды в анамнезе.
- беременные женщины обследуются трижды:
- 1 обследование следует проводить при постановке на учет
- 2 обследование – при сроке 27-30 недель
- 3 обследование – при сроке 34-40 недель
Вне указанных сроков обследование беременных женщин проводится по показаниям (появление выделений из половых путей, субъективные жалобы и т.д.).
- в гинекологических стационарах обследуются все женщины, не обследованные до госпитализации, перед назначением антибактериального лечения
- в родильных домах обследуются все роженицы без обменных карт
- родильницы с осложненным течение послеродового периода (лучше на 5-6 день после родов).
Новорожденные – с гнойным конъюнктивитом или вульвовагинитом. При подтверждении гонококковой этиологии конъюнктивита или вульвовагинита обследуются родители.
Дети (девочки) – с симптомами вульвовагинита.
Лица:
- вступавшие в половой контакт с больным гонореей
- проходящие обследование на ИППП
- у которых диагностирован трихомониаз (до и, особенно, после лечения последнего).
- подвергшиеся сексуальному насилию.
При неустановленном источнике инфицирования рекомендуется повторное серологическое обследование на Lues через 3 мес, ВИЧ, геп В и С через 3-6-9- мес.
Методы диагностики гонореи:
- микроскопия окрашенных мазков
- культуральный (посев на In Tray GC,BioMed Diagnostics,Inc, США)
- определение чувствительности гонококков к антибиотикам
- пцр, лцр, -NASBA (молекулярно- биологический, реакция транскрипционной амплификации).
- пиф.
В лабораторной диагностике гонореи часто возникают ситуации, когда при очевидной клинике заболевания или же у лиц, указанных в качестве источника заражения этой инфекцией, идентифицировать гонококк не удается. Подобные ситуации могут быть обусловлены тем, что после попадания на эпителий гонококки быстро проникают в субэпителиальную ткань, многочисленные железы и крипты, где находят благоприятные условия для существования. Со временем они вообще могут исчезнуть с поверхности эпителия мочеполовых путей и находиться в уретральный железах и криптах, устья которых нередко закупорены гнойными пробками или сдавлены разрастающейся соединительной тканью. Образующиеся небольшие псевдоабсцессы являются резервуаром гонококков, которые при определенных «провокационных» условиях (половой акт, менструация, прием алкоголя) вскрываются в уретру и приводят к заражению партнера. Через несколько дней или даже часов гонококки вновь исчезают с поверхности слизистой оболочки или цервикального канала и могут не обнаруживаться во время проведения обследования.
Повышению качества методов лабораторной идентификации возбудителей ИППП способствуют:
- тщательный выбор локализации и материала для исследования на наличие возбудителей (свеже выпущенная моча, свободное отделяемое или соскоб эпителия из уретры, вагины, цервикального канала, прямой кишки, конъюнктивы, носоглотки)
- использование урологических и гинекологических манипуляций, позволяющих исследовать материал предстательной железы, семенных пузырьков, канальцев придатка яичка, эякулята, эндометрия, содержимого кист шейки матки (Ovula Nabotti), матки, фаллопиевых труб, сактосальпингсов, кист яичников
- правильное определение клиницистами момента обследования на ИППП с учетом гормонального фона (фазы менструального цикла), времени проведения, характера клинического течения инфекционного процесса, «провоцирующих» факторов
- проведение параллельного исследования клинического материала из двух или более очагов одновременно
- повторное обследование на ИППП при отрицательном первичном результате через определенный промежуток времени и разными методами
- возможность повторного обследования пациента в случае выявления одной инфекции при параллельном присутствии клинических симптомов, соответствующих другой ИППП.
На современном этапе у пациентов превалируют хронические, мало- и бессимптомные формы, вследствие чего пациенты по поводу них своевременно не обращаются к врачу, и в инфекционный процесс неизбежно вовлекаются внутренние половые органы. При этом гонококк «уходит» в мембраноограниченные зоны (литтреит, морганит и т.д.) и вышележащие органы мочеполовой системы (придаток яичка, маточные трубы и т.д.), недоступные для взятия материала общедоступными методами. Кроме того, выявление возбудителей малосимптомных хронических форм уретрогенных ИППП затрудняется отсутствием интенсивного деления возбудителя, недостаточного для микроскопических и микробиологических методов идентификации количества возбудителя.
Частое обнаружение в посевах сапрофитных аэробных бактерий и апатогенных анаэробов, как правило, не является свидетельством их этиологической роли и основанием для установления диагноза «бактериальный уретрит».
Наличие в мазках или в секрете предстательной железы или семенных пузырьков более 10-15 лейкоцитов, внутри (при острой гонорее) или внеклеточных (при хронической форме) гр (-) диплококков говорит о наличии гонорейного их поражения. Под влиянием антибиотиков гонококки могут быстро менять свои свойства и становиться грамположительными гр (+). Следует учитывать, что отрицательные результаты однократного исследования секрета предстательной железы еще не означают, что в предстательной железе нет патологических изменений. Из-за окклюзии выводных протоков долек предстательной железы воспалительным слизистым густым секретом, содержащим бактерии, лейкоциты, восстановленный отток из инфицированных простатических протоков предстательной железы на 4 массаже предстательной железы является более объективным критерием воспаления (повышение количества лейкоцитов в секрете предстательной железы).
Принципы лечения гонореи должны исходить из того, что гонорея, как правило, встречается в ассоциации с трихомонадной и другими ИППП.
Поэтому очередность лечения такого ассоциата будет следующей:
- максимальная санация от трихомонадной инфекции с последующим строжайшим контролем всеми доступными методами
- при наличии гонорейной инфекции, ее лечение начинают после убедительных отрицательных контролей по трихомониазу
- в последующем подвергается лечению хламидийная и условно патогенная мико-уреаплазменная инфекция
- завершает санацию противовирусная терапия.
Профилактика гонореи:
- секс в презервативе (не дает 100% гарантии предохранения).
- индивидуальная профилактика у мужчин, не позднее 2 часов после полового контакта.
Если у вас остались вопросы
по гонорее (трипперу) или возникла срочная необходимость в личной консультации по ЗППП,
жду ваших вопросов, звонков.
В Киеве консультации, обследования на ЗППП можно пройти по адресам, указанным в контактах.
Будьте здоровы и берегите себя!
Ваш доктор Манжура А.И.
Трихомониаз мужчин, женщин и детей
Трихомониаз - что это, как лечить?
Основное о венерологическом заболевании
Трихомоноз - самая распространенная инфекция, передающаяся преимущественно половым путем. Известна в медицине с 1836-1838 годов. В последние годы наблюдается значительный рост числа заболеваний, вызываемых трихомонадами, которые протекают чаще всего как смешанные инфекции с гонореей, хламидиозом, кандидозом, вирусами HPV, HSV2, где трихомонада выступает как резервуар сохранения различных возбудителей (TANK –функция) острых и хронических воспалительных заболеваний мочеполовых органов мужчин и женщин и их осложнений, приводящих к нарушениям репродуктивной функции, эректильной дисфункции, опухолевым заболеваниям, гиперплазия предстательной железы, рак простаты, миомы, гиперплазии эндометрия, дисплазии и рака шейки матки (в ассоциации с HPV,HSV2). Кроме того, трихомониаз повышает риск инфицирования ВИЧ инфекцией через повышение восприимчивости к ВИЧ инфекции.
Заболеваемость мочеполовым трихомониазом достигает 30-50 %, зависит от используемых методов диагностики и обследуемого контингента.
Основными методами диагностики мочеполового трихомониаза являются:
- Нативный мазок
- Окрашенный мазок
- Бактериологические методы , в частности посев спермы на среду «In Pouch TV» фирмы «ВіоMеd diagnostics,Inc», США (с выявляемостью до 50-70%)
- РИФ, ИФА, ПЦР.
В диагностике мочеполового трихомониаза важное место занимают косвенные признаки наличия инфекции:
- Наличие слизи в мазках или в моче, живые трихомонады видны как целые клетки, а погибшие превращаются в облакоподобные образования, выявляемые как слизь.
- Повышенное количество лейкоцитов
- в мазках, моче, сперме (более 5 в п/з)
- в секрете предстательной железы (более 10 в п/з)
- в гинекологических мазках (более 20-30 в п/з)
- Т2, Т3 - тип цитологии женских мазков
- Отсутствие или незначительное количество лактобактерий в гинекологических мазках
- Снижение количества лецитиновых зерен в секрете предстательной железы
- Снижение количества фруктозы в сперме и вследствие этого снижение подвижности сперматозоидов
Ни один из методов диагностики не гарантирует полного выявления трихомонад. Отрицательный результат любого обследования не означает отсутствия трихомонад. Для повышения выявляемости необходимы повторные обследования всеми доступными методами, с использованием различных провокаций, чаще пищевой (пиво, острая, маринованная, соленая пища).
Мочеполовой трихомониаз у мужчин проявляется в виде следующих заболеваний, которые могут протекать в острой, подострой, торпидной, хронической форме, или в виде бессимптомного (чаще у мужчин, чем у женщин) трихомонад носительства:
- Баланит, баланопостит
- Простатит, везикулит, куперит
- Эпидидимит
- Цистит, пиелонефрит
- Экскреторно- токсическое бесплодие
- Эректильная дисфункция
- Опухолевые заболевания предстательной железы (гиперплазия предстательной железы, рак простаты).
Обильное размножение полиморфной условно-патогенной бактериальной флоры является косвенным диагностическим признаком латентного трихомониаза.
Мочеполовой трихомониаз у женщин проявляется в виде следующих заболеваний:
- Кольпит, вульвит, вестибулит, бартолинит
- Цервицит, эндоцервицит, эндометрит
- Уретрит, парауретрит, скинеит
- Цистит, пиелонефрит
- Сальпингит, аднексит
- Эрозия, дисплазия (в ассоциации с HPV, HSV2) шейки матки, с возможным переходом в рак шейки матки.
Кроме всего вышеперечисленного, трихомониаз может стимулировать развитие мочекаменной болезни.
Довольно часто Tr.vag вызывает хронический конъюнктивит, гингивиты с парадонтитами, фарингиты и тонзиллиты.
Мочеполовой трихомониаз передается при открытых половых контактах (чаще), при неполовом пути передачи (реже) во время родов девочкам (до 20-25%), при использовании мест общего пользования, при нарушении гигиены.
Надежного метода лечения мочеполового трихомониаза в настоящее время не существует в связи с широким распространением полирезистентных штаммов за последние 50-60 лет.
Уникальной также является способность трихомонад к самосохранению, через механизм отпочковывания части цитоплазмы, фагоцитоз вновь образованных особей и их переживание в фагосомах макрофагов. Этим можно обьяснить рецидивы трихомонадной инфекции у пациентов после лечения препаратами нитроимидазолового ряда (метронидазол, секнидазол и др.)
Терапия трихомониаза является непростой, и более эффективной при лечении свежей инфекции (до 2 мес.) и значительно менее эффективной при лечении хронической (более 2 мес.) инфекции.
Задачей врача при лечении мочеполового трихомониаза является достижение длительной клинической ремиссии с последующим соблюдением пациентом режима «не провоцирования» обострения хронической инфекции, т.е. снижения местного или системного иммунитета и стимулирования размножения трихомонад:
- исключение алкогольных и безалкогольных газированных напитков
- исключение острой, соленой, маринованной и горькой пищи
- исключение чрезмерных переохлаждений и перегреваний
- регулярная (не менее 3 раз в неделю) и защищенная половая активность.